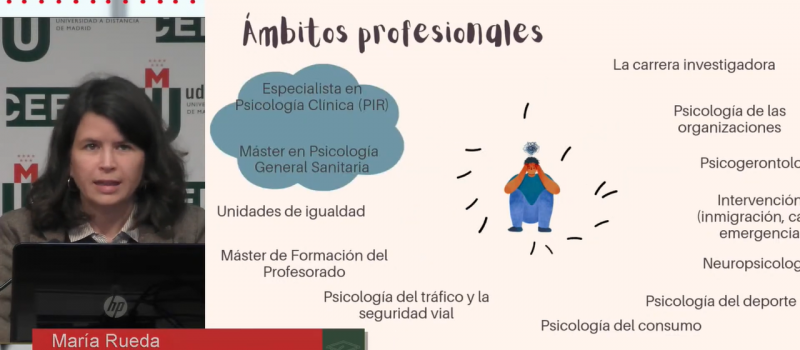
Tras la última sesión del ciclo de conferencias de Y después de graduarme en psicología qué, la UDIMA ofreció a los egresados una mirada a la rama educativa de la psicología. Las profesoras María Luna y Ana Huertes dibujaron una «panorámica» de la psicología educativa en España. Es decir, qué salidas profesionales existen y dónde podemos encontrar psicólogos trabajando en este campo, según el contexto educativo. Un área «variada y cada vez más valorada para contribuir al aprendizaje y la calidad de vida de las personas», comentó Luna.
La profesora de Psicología del Aprendizaje y de la Educación de la UDIMA detalló primero cuáles son las funciones principales del psicólogo en esta especialidad. Y que incluyen tanto la investigación (generar conocimiento teórico), como la intervención y ayuda en actividades educativas. En qué grado pesará una más que la otra dependerá del contexto de acción. Si e us un contexto de educación formal (colegios y academias) o informal (desde familias o editoriales hasta asociaciones y organizaciones específicas).
No obstante, su trabajo sigue encaminado a mejorar la salud psicológica de las personas en los procesos de enseñanza-aprendizaje (psicología del desarrollo, aprendizaje, educación…). Áreas en las que el psicólogo «ya tiene herramientas de base», comentó Luna. En este sentido, entre las primeras opciones que aparecen está la de seguir formándose con másteres oficiales o no, entre los que destaca el Máster de Profesorado de Secundaria en la especialidad de Orientación Educativa.
Orientador académico y apoyo del aprendizaje
El título es obligatorio para acceder a una de las áreas «más relevantes» de la psicología educativa: la orientación; tanto en centros privados como públicos. Además es «muy valorado» (aunque no sea obligatorio) en las instituciones del contexto no formal (editoriales, empresas, gabinetes…). La profesora Ana Huertes de Psicología del Desarrollo y orientadora, explicó los entresijos del título (que entre otras cosas requiere un mínimo de B1 en inglés) que consta de 60 créditos ECTS y 1.600 horas de formación.
El máster (de dos o tres trimestres) cuenta con la especialidad de orientación entre sus 20 opciones. En esta, busca aumentar los conocimientos sobre las necesidades educativas especiales del alumnado en Infantil, Primaria y Secundaria. Y es que, aunque se ejerza como profesor/a de Secundaria, el título permite «prestar servicio» a las demás etapas. Un curso con un programa «bastante completo» de asignaturas sobre el proceso de enseñanza-aprendizaje, la acción tutorial o las necesidades especiales del alumno, defendió Huertes.
En el día a día del orientador, la profesora desgranó los tres pilares fundamentales de su trabajo: la orientación académica profesional (sobre todo en Secundaria, cuando escogen el itinerario e intentan «identificar su vocación» para elegir su rama y su Grado); el plan de acción tutorial, y el apoyo al proceso de enseñanza-aprendizaje. Todas ellas, en definitiva, tareas enfocadas a evaluar y mejorar la estancia y evolución educativa de los estudiantes. De ferias educativas a sesiones grupales o individuales con profesores y/o familiares, o pruebas y actividades psicopedagógicas y de convivencia (necesidades específicas, igualdad, prevención del acoso…).
«El orientador tiene una labor muy importante en los centros, y su trabajo es muy dinámico pues siempre está relacionado con las necesidades que van surgiendo en el centro», defendió la profesora de la UDIMA.
Visión no formal, también psicológica
La profesora Luna apuntó que estos profesionales no siempre trabajan dentro del centro escolar, sino que pueden formar parte de equipos «multidisciplinares» de atención temprana. Equipos que se vinculan y apoyan tanto al centro como a las familias. Así como equipos «de referencia» para tratar temas específicos como las discapacidades severas o las altas capacidades.
No obstante, las docentes trataron de «abrir un poco el foco» y salir de la educación formal. Así, también hay empresas e instituciones de muchos tipos donde la mirada educativa del psicólogo «tiene mucho que decir». Trabajando además de forma habitual con esos equipos multidisciplinares (pedagogos, maestros, sociólogos, trabajadores y educadores sociales…).
El abanico de puestos abarca lugares como editoriales, empresas de educación extraescolar (deportes, artes), museos, ludotecas, programas de televisión o videojuegos. También se mueve en Centros de Atención a las Familias (CAF), gabinetes de autoempleo o asociaciones y ONGs. Son ámbitos de trabajo que ofrecen productos o servicios donde podemos encontrar psicólogos apoyando procesos educativos (aunque no sea para conseguir un título oficial, pero donde «sí que se aprende», comentaba Luna).
El psicólogo participará en el diseño de contenidos educativos formales y no formales, en la formación docente y extraescolar (niños y adultos), así como en la transmisión de información pedagógica al público general (museos). Ahí la adaptación y evaluación de los contenidos será clave (TV, videojuegos), y prestará servicios fundamentales para familias y juzgados (donde «se podría aumentar» el número de puestos). También se coordinará con los servicios sociales, e instituciones que buscan atajar necesidades de ciertas zonas y comunidades concretas.
Periodista y miembro del equipo de comunicación del Grupo Educativo CEF.- UDIMA