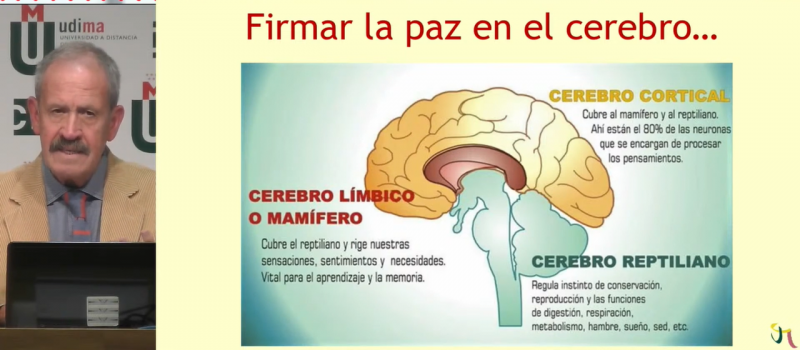
Es un tratamiento orientado al trauma, avalado por numerosos estudios científicos y reconocido en múltiples clínicas internacionales para tratar el TEPT. Tiene cada vez más estudios en otras poblaciones y patologías, y es una terapia estructurada y protocolizada. Un abordaje psicoterapéutico que trabaja sobre el pasado, pero también sobre el presente y el futuro: la terapia EMDR (Eye Movement Desensitization and Reprocessing).
La UDIMA organizó con la doctora Anabel González una sesión didáctica y divulgativa sobre las claves del funcionamiento de esta técnica para superar experiencias traumáticas. González es psiquiatra y psicoterapeuta, con formación en diversas orientaciones como terapia de grupo, sistémica, cognitivo-analítica y EMDR y terapias de trauma. Además, es entrenadora acreditada de terapia EMDR y presidenta de la Asociación EMDR España.
Entre las principales cuestiones que quiso subrayar la psicoterapeuta, no pudo evitar empezar aclarando con qué trabaja este planteamiento psicoterapéutico: el trauma. Y es que resulta que, más allá de lo que las clasificaciones internacionales entienden como trauma (agresiones, maltrato, abusos…), la EMDR trabaja también con las llamadas «memorias patogénicas», comentó González. Es decir, toda experiencia que el sistema nervioso «no consigue procesar adecuadamente y queda ahí, influyendo», «conectándose» con problemas del presente.
La EMDR trabaja con los traumas interpersonales (más graves) y no interpersonales y, por supuesto, con aquello presenciado. «No sólo es traumático lo que nos sucede», aclaró González. Los trabajos con «alta carga traumática» como los de policías, bomberos o sanitarios (Covid-19) son buena prueba de ello, y también pueden tener repercusiones. «A veces vienen las emociones, las imágenes, una canción…. esa es la «memoria implícita», ilustró.
El mapa traumático del EMDR
También es una técnica que aborda el TEPT de inicio demorado (síntomas mínimo a los seis meses del suceso, pero que se pueden demorar durante años). Una variante que de hecho puede no estallar a raíz de recuerdos, sino también desde «emociones, impulsos, memorias somáticas…». La clave, y es lo que centra la técnica EMDR, es ahondar en las experiencias pasadas para «localizar las relevantes», matiza González. Es decir, ver qué experiencias o creencias se asocian al estado actual del paciente: establecer un «mapa traumático».
Se trata de dibujar los posibles traumas previos que se conectan con el actual. Y, aunque la EMDR se conozca más por emplear la técnica de estimulación bilateral u ocular, este trabajo con los recuerdos es un aspecto «central» para entender por qué está así el paciente. «Hay una parte de eso, sí, pero la mayor parte de la sesión están ocurriendo otras cosas, más relacionadas con la R (reprocessing) de recuerdos. Va a haber un proceso asociativo muy amplio», aclara González. Todo pasa por encontrar los denominados aprendizajes disfuncionales.
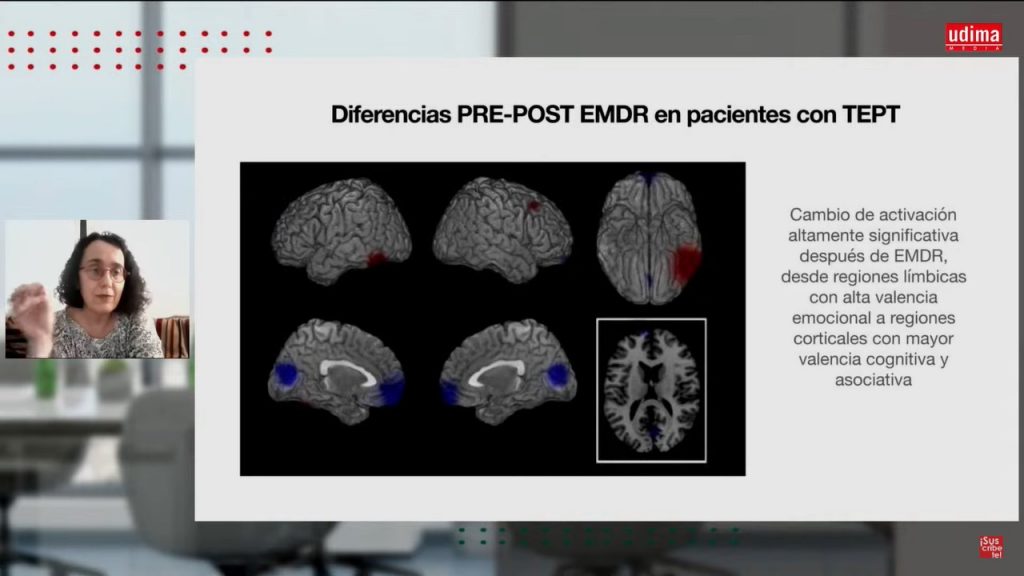
Y es que, la teoría que estableció la psicóloga americana Francine Shapiro hace más de 20 años, se centra en cómo nuestro cerebro procesa la información. Según lo haga completamente o no, dará lugar a una salud mental adecuada o a patologías, respectivamente, explicó la psiquiatra. «Mis recursos y capacidades para afrontar la vida vienen de esa experiencia», la que he podido metabolizar, elaborar e integrar. Y si no ha sido elaborada al completo, se puede seguir adelante, pero esos recuerdos «dejan un poso», que se convertirá en un problema.
Una conexión, abunda González, que «no siempre es obvia». Estructurada en tres grandes bloques temporales, la fase 1 de la EMDR sería establecer ese mapa o conceptualización del problema, así como establecer un plan de trabajo. Es la parte más difícil, sobre todo al venir de otros modelos, que también tratan un recuerdo concreto, pero sin darle la importancia al contexto de ese recuerdo. La segunda fase busca la estabilización y preparación del paciente, y la tercera (fases tres a ocho) aborda el reprocesamiento y la desensibilización del trauma.
Más que estimulación bilateral
Hasta que se llega a esa fase final, las sesiones deben apuntar siempre a mantener unos principios de «seguridad, eficacia, efectividad, estabilidad» del paciente, sostiene González. Esto dependerá del caso, (desconectados emocionales, extremadamente fóbicos…) para poder procesar de forma segura y eficaz los recuerdos. Reprocesar recuerdos implica múltiples efectos, ya que se trabajan imágenes pasadas, presentes y futuras.
En este aspecto, la estimulación ocular (seguimiento con la mano y tapping con los dedos) son muy útiles, y hay evidencias que afirman que sin esta parte «la terapia funciona peor». No obstante, es una parte mínima de la sesión, aclara González. Además de preparar con suficiente tiempo al paciente para llegar a ese punto, la EMDR no busca que este aguante «metido completamente en el recuerdo» demasiado. Se busca una atención dual (conexión con la experiencia pero con un pie en el presente) para que aproveche mejor la terapia.
Es una de las posibles teorías que explicarían por qué funciona la EMDR. La otra es que ese movimiento ocular sobrecarga la memoria de trabajo. En otras palabras: cuando el recuerdo pasa a la memoria de trabajo está «lábil, la memoria está frágil». Al sobrecargarla, esa memoria «no puede volver a guardarse de la misma manera. Por tanto, se guardará de otro modo», desgrana la doctora. «Vemos que el recuerdo pierde viveza, fuerza en su imagen», que es precisamente lo que busca la técnica, como explica González:
«Al trabajar con recuerdos sin procesar, se parte del hecho de que son aquellos sobre los que hay una carga emocional, un apego emocional, independientemente de su gravedad, una vez ha pasado el tiempo. No hay justificación para que las emociones se queden pegadas a los recuerdos. Después de EMDR quedarán neutros, sin carga emocional, para poder mirarlos de otra manera: sin malestar, con más distancia, con una visión más positiva de nosotros mismos, sin emociones perturbadoras ni sensaciones corporales residuales».
Periodista y miembro del equipo de comunicación del Grupo Educativo CEF.- UDIMA